Etiquetas
#pandemia #COVID-19 #triaje #toma de decisiones #comorbilidades #cuidados paliativos #Dolor crónico #Neurocirugía #Síndrome de Fracaso de Cirugía Espinal Lumbar #anestesia espinal unilateral #dosis mínima #lateralización #cirugía traumatológica ambulatoria #nervio pudendo #neuralgia #radiofrecuencia pulsada; ultrasonido. #dolor #dolor neuropatico #topiramato #dolor agudo postquirúrgico #dolor incisiona #anestesia #niños #dolor agudo #dolor quirurgico #modelos y teorias #enfermeria #noticias #Investigación en Servicios de Salud #Rehabilitación #ansiedad #emociones #miedo #tristeza #Parche #Buprenorfina #Fentanilo #problemas sociales #síndrome pediátrico inflamatorio multisistémico #fibromialgia #narrativas #experiencia #Afrontamiento #estados emocionales #dolor de espalda #Cuidado paliativo #opioidesRevista El Dolor 45 | Septiembre 2005 - Año 15 | Originales
Dolor en el Trauma Térmico
Dra. Belén Larrea A.³
Anestesióloga
Servicio de Anestesia - Servicio de Cirugía Plástica y Quemados Hospital del Trabajador de Santiago
Sociedad Chilena de Quemaduras
Resumen
La máxima agresión física que puede sufrir un ser humano son las quemaduras. Actualmente, en Chile se hospitalizan alrededor de 9.000 personas al año por quemaduras, con una tasa de mortalidad que ha ido en disminución en los últimos 20 años, por lo tanto la cantidad de pacientes sobrevivientes va en aumento.
La IASP (Internacional Association for Study of Pain) definió el dolor en quemados como: "un dolor agudo y grave, que se produce al sufrir una quemadura y luego continuo con exacerbaciones que declinan gradualmente". El dolor en el trauma térmico está siempre presente, es de intensidad severa y prolongada en el tiempo, con una alta prevalencia de dolor crónico. Se sabe que el aumento en la intensidad se debe a que las quemaduras dañan gran cantidad de nociceptores, produciéndose una amplificación de la respuesta al dolor.
Los opioides son el principal pilar en el tratamiento farmacológico. Es fundamental el buen manejo del dolor, para evitar el dolor patológico que aumentará el dolor crónico y con ello el desmedro de la vida personal de nuestros pacientes. Desafortunadamente el subtratamiento es una realidad, produciendo directamente un retraso en la recuperación de sus quemaduras y en la inserción social y laboral.
Palabras clave: Quemados; dolor en quemados; trauma térmico; injuria por calor; dolor de procedimientos; dolor de reposo; dolor crónico; dolor crónico en quemados; dolor neuropático; dolor neuropático en quemados; hiperalgesia térmica; alodinia térmica.
Abstract
Burns are the greatest physical aggression that a human being can experience.
In Chile, approximately 9000 patients are hospitalized annually due to burns, with a mortality rate that has decreased progressively in the last 20 years, which means that the amount of survivors is increasing. The IASP (International Association for Study of Pain) has defined pain in the burn patient as "an acute and severe pain produced by a burn that later continues with exacerbations that gradually decline"
Pain in thermal trauma is always present, of severe intensity and prolonged in time, with a high prevalence of chronic pain.
It is known that the increase in intensity of pain is due to the damage of a great number of nociceptors, that produces an amplification of the response to pain.
Opioids are the mainstay of pharmacologic treatment. Appropriate management of pain is fundamental to avoid pathologic pain that will increase the chronic pain and deteriorate the quality of life of our patients. Unfortunately undertreatment is a reality, retarding the healing of the burn wound, and the social and workplace reintegration.
Key words: Burns; burn pain; burn injury; thermal trauma; heat injury; procedural pain; background pain; chronic pain; neuropathic pain ; pain treatment; pain characteristic; hyperalgesia; allodynia.
Introducción
La máxima agresión física que puede sufrir un ser humano son las quemaduras. Y las grandes quemaduras son la forma de trauma más grave y doloroso (1, 2, 3) que un paciente puede padecer.
Se estima que en Chile alrededor de 9000 personas se hospitalizan anualmente por quemaduras. Con una tasa de mortalidad que ha disminuido considerablemente en los últimos 20 años, esto debido principalmente a los pacientes pediátricos (4).
Se sabe que el aumento en la intensidad del dolor se debe a que las quemaduras dañan gran cantidad de receptores
dérmicos y con esto se produce una amplificación nociceptiva que llevará a la alteración de la función de percepción, transmisión y modulación del estímulo doloroso (7). El manejo del dolor es fundamental para evitar la aparición de dolor patológico que llevará a nuestros pacientes a la manifestación del dolor crónico y con ello al desmedro de su vida laboral y personal. Por tanto, el tratamiento debe iniciarse idealmente en el lugar del accidente y sólo terminará cuando el paciente esté totalmente rehabilitado de sus quemaduras (6).
Desafortunadamente el subtratamiento es una realidad (23,24,25,26,27,28), repercutiendo directamente en la recuperación de las quemaduras. Una posible explicación de este fenómeno es, tal vez, la falta de conocimientos de la neurofisiología del dolor en los pacientes quemados, la disminución del entrenamiento práctico del manejo del dolor y los tan temidos mitos, asociados al uso de opioides, tales como el temor a las reacciones adversas y a la adicción iatrogénica.
Historia
Varios hitos han ocurrido en la historia que han determinado y estimulado el estudio del dolor de nuestros pacientes quemados:
1. Se sabe que el primer caso reportado de muerte por trauma térmico se describe en el antiguo testamento, en Levítico 10; 1-3, donde Nadab y Abihú, los dos hijos mayores de Aarón, desobedecen a Yavé y "un fuego los devoró y murieron delante de Yavé" (Aporte de Dr. Carlos González Azócar, Hospital del Trabajador de Santiago).
2. Es Beechher, en el año 1958, el que describe por primera vez "que los soldados quemados en el campo de batalla no refieren dolor en el primer instante de su trauma, sino sólo hasta cuando son auxiliados y en ese momento el dolor se hace insoportable".
3. Luego Chöiniere, anestesiólogo canadiense, en 1989, describió que el dolor en los quemados tiene una alta variabilidad y complejidad.
4. La IASP (Internacional Association for Study of Pain) en el año 1979 definió el dolor en quemados.
5. En 2001, la Joint Commision on Acreditation of Healthcare Organization (JCAHO), solicitó el estudio y la evaluación del dolor, aconsejando utilizar la Escala Visual Análoga como instrumento de evaluación (6). Desde ese momento varios centros de quemaduras internacionales incrementaron su interés en el estudio del dolor y se centraron en descubrir nuevas técnicas de manejo del dolor, que han sido el tema de revisión en las últimas publicaciones.
6. En el año 2004, el Ministerio de Salud de Chile acoge las recomendaciones de la Asociación Chilena para el Estudio del Dolor (ACHED) y dicta un decreto ministerial de gobierno, en que se incorpora la medición del dolor como el 5º Signo Vital. Chile se convierte así en el primer país en América del Sur en cumplir la solicitud de la JCAHO, sin embargo, en la práctica la medición sistemática del dolor aún sigue siendo un sueño.
Características de Dolor por §uemadura
En el año 1979, la IASP hizo un importante aporte para poder entender las características del dolor por trauma térmico, que lo define como:
"Un dolor agudo y grave, que se produce al sufrir una quemadura y luego continuo con exacerbaciones que declinan gradualmente".
Basados en la experiencia de la Unidad de Cirugía Plástica y Quemados del Hospital del Trabajador de Santiago, debemos agregar algunas especificaciones a esta definición:
"Dolor agudo y grave"
- Que es de intensidad severa.
- Que es repetitivo y prolongado en el tiempo.
- Que tiene gran variabilidad personal y en el tiempo de acuerdo a la etapa en que se encuentran las heridas.
- Que es complejo, debido a los diferentes mecanismos neurofisiopatológicos de producción del dolor.
"§ue se produce al sufrir una quemadura"
- Pero debido fundamentalmente al tratamiento necesario para lograr la curación de las quemaduras.
"Continuo con exacerbaciones que declinan en el tiempo"
- Que es subestimado y subtratado.
- Y que reaparece en etapa crónica, cuando las heridas ya están cicatrizadas.
- Que puede persistir durante largo tiempo, incluso años.
- Que puede ser de intensidad severa.
- Que altera la calidad de vida del paciente y su reinserción laboral y social.
La complejidad de este dolor se hace mayor cuando sabemos que este trauma produce una importante repercusión en la esfera psicológica del paciente, debido a la gran ansiedad, angustia e intenso sufrimiento por las pérdidas personales, familiares y sociales que debe padecer.
Neurofisiopatología del Dolor por §uemadura
El entendimiento de los mecanismos básicos de la percepción del dolor, han progresado en los últimos años gracias al avance de las neurociencias. Y ha sido de gran interés el estudio de la hiperalgesia y su relación con el dolor por las quemaduras (16).
Sabemos que los numerosos procedimientos realizados para tratar las quemaduras producen estímulos dolorosos (Fig. 1), que son intensos, repetitivos y prolongados en el tiempo, y que dan origen a una alteración patológica de la función de percepción, transmisión y modulación del estímulo nociceptivo, logrando con esto la amplificación de las zonas receptivas nociceptivas y la alteración de la relación entre la intensidad del estimulo doloroso y la respuesta al dolor.

Las quemaduras producen el aumento de la intensidad dolorosa, debido principalmente a los siguientes mecanismos:
- La intensidad del dolor es proporcional a la superficie corporal comprometida. La cantidad de nociceptores dañados y consecuentemente estimulados aumenta en proporción con la superficie corporal comprometida.
- El daño de la epidermis y dermis por las quemaduras produce lesión de las terminaciones libres nociceptivas, lo que explicaría la hipótesis del componente neuropático desde un comienzo (16).
- Gran número de procedimientos terapéuticos dolorosos, fundamentales para el cierre de las heridas.
- Procedimientos realizados sin analgesia, por que se considera que son de dolor de corta duración; en la actualidad desafortunadamente esto es una realidad.
Todos estos mecanismos van a producir la exacerbación de los mecanismos fisiológicos del dolor, apareciendo con esto un dolor de tipo patológico en nuestros pacientes con quemaduras.
A continuación, los diferentes mecanismos generadores del Dolor en el Trauma Térmico:
Mecanismos de Producción del Dolor por §uemadura
(Fig. 2)

Componente Nociceptivo (8, 11, 12, 13)
El daño tisular por las quemaduras produce un aumento de la actividad de las fibras C -fibras delgadas, amielínicas y de conducción lenta- y una disminución de la conducción de las fibras A delta -gruesas, mielínicas, de conducción rápida-.
Las fibras C, cuyos receptores son las terminaciones libres, (con actividad polimodal, es decir, son activadas por estímulos de presión, tacto y temperatura) luego de sufrir una quemadura se transforman en nociceptores con actividad unimodal, es decir, que cualquier tipo de estímulo es percibido sólo como dolor.
Alteración de la Modulación
Se sabe que dos lesiones térmicas idénticas producirán un dolor que variará mucho de un paciente a otro y en un mismo paciente, según las situaciones vividas. Sabemos que la sensación dolorosa está influida por diversas variables sicológicas, como el miedo, el stress, la cultura, etc. y que pueden hacer variar la percepción del dolor. Esto, por lo tanto, implica la existencia de circuitos que modulan la actividad de las vías transmisoras del dolor; esto es conocido como la modulación del dolor (10, 15, 16, 18), que puede ser excitatoria o inhibitoria.
Las quemaduras aumentan la modulación excitatoria, con la producción de la sensibilización periférica y la sensibilización central. Y además disminuyen la modulación inhibitoria, resultando con todo lo anterior en un aumento de la sensibilidad dolorosa.
Sensibilización Periférica
La injuria térmica de los tejidos produce la liberación de mediadores inflamatorios (K+, H+, bradikininas, histamina, 5 hidroxitriptamina, ATP y Oxido Nítrico) y la activación de la vía del ácido araquidónico, con la producción de prostaglandinas y leucotrienos. Algunos de estos mediadores activan los nociceptores directamente y producen dolor espontáneo.
Los mediadores inflamatorios actúan modificando la respuesta de la primera neurona y con ello al estímulo, produciendo una reducción en el umbral al dolor de los nociceptores.
Sensibilización Central (14, 15, 16)
En el asta dorsal de la médula espinal, los estímulos repetitivos e intensos activan los receptores postsinápticos conocidos como N-Metil D-Aspartato (NMDA). La activación de estos receptores produce aumentos de la excitabilidad neuronal.
También los grandes estímulos dolorosos están asociados con la liberación de otros neuropéptidos, incluyendo la Sustancia P, que por la vía de los receptores Neurokininas (NK-1), generan un aumento en la duración de los potenciales lentos de las fibras A delta y fibras C en el asta dorsal de la médula espinal, permitiendo con esto la sumación durante la descarga de los nociceptores, generando un aumento en la despolarización del asta dorsal. Por tanto, unos pocos segundos de estímulo de las fibras C producen varios minutos de despolarización postsináptica.
La despolarización acumulativa producirá la activación de los receptores N- Metil D-Aspartato (NMDA) y posiblemente de receptores Neurokininas (NK). Esto ocurre de la siguiente forma:
- Los receptores N-metil-D-aspartato (NMDA) se encuentran en las neuronas potsinápticas del asta dorsal de la médula espinal, normalmente inactivos.
- Primero los estímulos dolorosos no intensos producirán liberación de glutamato de las fibras C y A delta, activando los receptores no-NMDA.
- Si el estímulo doloroso es más intenso se produce liberación de glicina, que debe actuar sobre el receptor NMDA, como un coagonista excitatorio al remover el Mg 2+ que estabiliza al NMDA (sin lo cual no puede manifestarse el receptor NMDA).
- El Mg2+ en el canal del receptor NMDA es removido por la despolarización acumulativa.
- Son activados los receptores postsinápticos NMDA.
- El aumento de la actividad del receptor NMDA hace que un mayor flujo de calcio ingrese al interior de la neurona postsináptica, aumentando la fosforilación neuronal y con esto se produce mayor apertura de los receptores NMDA.
- En respuesta a cada estímulo recibido desde la neurona precedente, se amplifica la intensidad y la frecuencia de las espigas transmitidas hacia el cerebro.
- Una vez procesada la información nociceptiva, ésta accede a centros superiores, donde se ponen en marcha las respuestas vegetativas, motoras y emocionales y así el dolor se hace consciente.
La alteración de la sensibilización, tanto periférica como central, producirá los fenómenos patológicos de hiperalgesia térmica, alodinia térmica e hiperexcitabilidad térmica (Fig. 3).
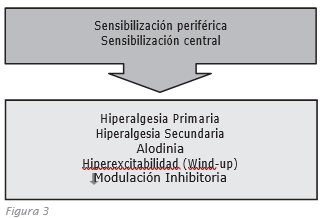
Hiperalgesia Térmica (11, 12, 13, 14)
Es la amplificación nociceptiva que hace que las quemaduras sean intensamente dolorosas.
Se debe al sistema modulador excitatorio del dolor, existente en todas las sinapsis de la vía nociceptiva, fundamentalmente en aquellas neuronas que emplean canales de calcio para regular su umbral de respuesta y generar un impulso propagado.
- La hiperalgesia térmica primaria es el fenómeno en que estímulos dolorosos producen aumento de la respuesta dolorosa en la zona de la quemadura. Es una manifestación de la sensibilización periférica y central.
La hiperalgesia primaria térmica es mediada por la sensibilización de los mecanorreceptores térmicos de tipo fibras C y mecanorreceptores térmicos tipo fibras A delta de tipo I, produciendo una sensibilización espinal, vía sistema de los receptores NMDA.
- La hiperalgesia térmica secundaria se refiere al dolor que los estímulos dolorosos producen en zonas indemnes perilesionales (13). Se debe a la sensibilización central (15).
Alodinia Térmica
Es el fenómeno en el cual un estímulo habitualmente no doloroso produce dolor, como es el caso de las corrientes de aire sobre una quemadura descubierta. Es mediada por fibras A beta (mayor diámetro).
Hiperexcitabilidad (Wind-up) (9)
Los estímulos repetidos en fibras C aumentan el tamaño de los campos receptivos y produce un aumento de la respuesta de las neuronas nociceptivas espinales.
Se ha demostrado que la respuesta sigue potenciada durante algunos minutos después de retirar el estímulo doloroso, llamado también Dolor Persistente.
Con esto se libera más glutamato, y así activa más cantidad de receptores NMDA, manteniendo con esto la hiperalgesia y la alodinia térmica.
Componente Neuropático (17, 19, 20)
Se cree que el componente neuropático estaría presente desde la etapa aguda en el paciente quemado, ya que:
- Existen similitudes de manifestaciones clínicas, entre dolor neuropático y dolor por quemadura.
- Existe relación entre el origen fisiopatológico del dolor neuropático y el origen de la injuria en quemados, ya que las quemaduras producen daño de las terminaciones libres.
- Y sorprende que el tratamiento de dolor neuropático es también útil para tratar el dolor en los pacientes con quemaduras (19).
El dolor por quemadura de tipo neuropático ha sido descrito en:
- La regeneración de las terminaciones libres quemadas.
- La deficiencia en la reinervación de las cicatrices.
- Las amputaciones debidas principalmente a quemaduras eléctricas.
Se sabe que los pacientes luego del alta pueden seguir sintiendo dolor o parestesias, que pueden persistir por años (18). La literatura reporta una incidencia de dolor neuropático en alrededor de un 40% y los fenómenos parestésicos en
alrededor de un 70%, proporcional a la gravedad de las quemaduras, y alterando la actividad diaria en un 55% de los pacientes (19, 21).
Recientemente fue evaluada en nuestro Servicio (Hospital del Trabajador de Santiago) la prevalencia de dolor Neuropático en pacientes quemados en etapa crónica (52), utilizando el cuestionario DN4, para el diagnóstico de Dolor Neuropático (53). Los resultados mostraron que un 88% de nuestros pacientes son DN4 (+) para Dolor Neuropático.
Alteración Psicológica
El trauma térmico produce una importante repercusión en la esfera psicológica del paciente, debido al intenso sufrimiento por todas las pérdidas que debe sufrir, personales, familiares y sociales.
Los pacientes que sufren quemaduras tienen un grado elevado de ansiedad y una permanente atención en los estímulos generadores de dolor, lo que origina un mayor grado de percepción dolorosa y por esto los mecanismos endógenos inhibitorios están disminuidos.
Clasificación del Dolor por §uemadura
El dolor en quemados se clasifica según el grado de quemaduras, el tipo de dolor y la etapa de evolución.
1. Según grado de quemadura
Primer grado: Quemadura de profundidad superficial: daño de la epidermis, dolor moderado. Responde bien a los analgésicos no opioides y a los opioides débiles. Desmitificar que éstas son las quemaduras más dolorosas (Fig. 4).
Segundo grado: Quemadura de profundidad

intermedia: involucra la epidermis y cantidad variable de dermis con sus terminaciones libres. Son las más dolorosas, sobre todo las de segundo grado superficial. Las quemaduras críticas responden sólo a opioides potentes; y las menos intensas a los opioides débiles (Fig. 5)
Tercer grado (o quemadura de profundidad profunda): los nociceptores cutáneos son destruidos completamente. Son las menos dolorosas (Fig.6).
Pero debemos recordar que siempre existe una quemadura dolorosa de segundo grado alrededor de una de tercer grado (Fig. 7).


2. Tipos de dolor
Dolor de reposo: Es el dolor continuo y de moderada intensidad que presenta el paciente durante el reposo. Si no se trata, aumentará su intensidad y el grado de ansiedad asociada, lo que hará más difícil el manejo del dolor.
Se trata con analgésicos moderadamente potentes, administrados en forma regular, por horario, para mantener niveles plasmáticos estables.
Dolor por procedimientos de sala: Aparece durante las curaciones, los cambios de apósitos, la duchoterapia, cambios de posición del paciente, cambios de ropa de cama, la terapia física, etc.
Este dolor es descrito como agudo, de corta duración y de intensidad severa.
Esto requiere de analgésicos opioides administrados antes y durante el procedimiento, usando las dosis que sean necesarias para eliminar completamente el dolor.
Dolor postoperatorio: Es el más intenso y sólo cede a la administración de opioides potentes endovenosos en un régimen multimodal.
Quemaduras de menor porcentaje responden a opioides débiles.
Dolor crónico: Es el que mantiene el paciente después de la cicatrización de sus quemaduras.
Su buen manejo es indispensable para lograr una buena reinserción en la vida familiar, social y laboral. En esta etapa usamos opioides de liberación lenta, tales como tramadol (Tramal Long®) con muy buenos resultados. Actualmente estamos comenzando a usar opioides de liberación lenta transdérmica (buprenorfina [Transtec®], con resultados aún no evaluables).
3 . Según etapas de evolución
Las quemaduras tienen tres etapas claras de evolución y el dolor es diferente según la etapa a que nos refiramos (Fig. 8).
Etapa de reanimación: Corresponde a las primeras 72 horas de evolución. En esta etapa el dolor es el más intenso. Se usan opioides potentes intravenosos en quemaduras de gran porcentaje; en las de menor porcentaje usamos opioides débiles y, entre éstos, usamos el tramadol que nos ha dado muy buenos resultados.
Etapa aguda: Corresponde al período entre las 72 horas y el cierre de las heridas (3 a 5 semanas). El dolor es oscilante en el tiempo, durante las horas del día y durante los días. Con un nivel basal mantenido que corresponde al dolor de reposo y elevaciones que corresponden a los procedimientos de sala y los quirúrgicos. En suma, el dolor es inicialmente muy intenso y va declinando en la medida que se van recuperando las quemaduras.
Etapa crónica: Corresponde al período que va desde el cierre de las heridas hasta la reinserción en el medio social. Esta fase es en general de menor dolor pero puede prolongarse durante varios meses; puede complicarse en un alto porcentaje de los pacientes con dolor neuropático, existiendo evidencias de que los tratamientos son efectivos y, por tanto, es ético realizarlo.
Tratamiento Farmacológico
Desde el año 1989 aparecen reportes que hablan del subtratamiento del dolor por quemadura (23, 24, 25, 26,

27, 28). Desafortunadamente es una realidad que afecta las actividades básicas de la vida diaria como comer y dormir, fundamentales para la recuperación de sus quemaduras.
Una posible explicación de este fenómeno es, tal vez, la falta de conocimientos de la neurofisiopatología del dolor en los pacientes quemados, el escaso entrenamiento práctico en el manejo del dolor y los tan temidos mitos asociados al uso de opioides, no justificados, si nos basamos en las evidencias clínicas hoy existentes.
Principios Básicos en la Farmacoterapia del dolor por
§uemadura
- Los opioides son la base del manejo farmacológico en los pacientes quemados, siendo los opioides útiles para el manejo del dolor agudo, el dolor postoperatorio y el producido por los procedimientos terapéuticos.
- Se debe tratar por separado el dolor de reposo, el de los procedimientos y el postoperatorio.
- Individualizar dosis, las dosis deben ser flexibles con frecuentes ajustes por los cambios en los requerimientos y por las condiciones de las heridas.
- Siempre indicar dosis de rescate del analgésico.
- En quemados de menor gravedad y en la fase de dolor crónico son efectivos opioides débiles.
- Al pasar a la vía oral, se recomienda privilegiar formas farmacéuticas de liberación sostenida y programar dosis de rescate para las crisis de dolor.
- Los opioides rara vez producen adicción cuando se usan para fines analgésicos y las reacciones adversas son fácilmente manejables y con bajo riesgo vital.
- La depresión respiratoria, que también es infrecuente, se evita titulando la dosis requerida, según el alivio del dolor.
Tratamiento farmacológico según: Lugar de atención
El tratamiento del dolor se debe realizar lo más precozmente posible, para evitar las complicaciones patológicas debidas a su subtratamiento.
Lugar de primera atención: La primera atención comienza en el lugar del accidente y concluye con su llegada a un centro hospitalario de derivación. El manejo del dolor se debería hacer con opioides, titulando hasta lograr una intensidad moderada del dolor, bajo asistencia médica y control de enfermería.
Centro hospitalario de derivación: El tratamiento del dolor en fase de reanimación aguda se debe hacer con opioides endovenosos potentes potenciados por analgésicos no opioides.
En etapa aguda el dolor de reposo se maneja con opioides de liberación sostenida (por ejemplo Tramal Long®) más
paracetamol como coadyuvante.
En etapa crónica, se mantiene la terapia con opioides de liberación sostenida, agregando, en caso que se requiera, coadyuvantes para manejo de dolor neuropático.
Según etapa de evolución (Ver apéndice I)
Según tipo de dolor (Ver apéndice II)
Importante recordar que el dolor de reposo se trata en forma separada del de procedimientos. Es decir, se mantienen analgésicos de moderada potencia por horario y se agrega previo al procedimiento analgésicos más potentes, generalmente opioides, para lograr controlar el dolor.
Fármacos
Para enfrentar el manejo del dolor en los pacientes quemados, nos basamos en el concepto de analgesia balanceada multimodal (evidencias clínicas tipo I), en que se utilizan varios analgésicos que actúan a distintos niveles de la vía nociceptiva, logrando con esto potenciar el efecto total de los fármacos y disminuir las dosis y las reacciones adversas de cada uno por separado. Se utiliza para esto analgésicos opioides, analgésicos no opioides y anestésicos locales, para la realización de bloqueos regionales o locales.
Analgésicos opioides (29, 31, 35, 40, 42)
Los opioides potentes son la base del manejo farmacológico en los pacientes quemados. En los quemados de menor porcentaje y en la fase de dolor crónico también pueden ser efectivos opioides débiles.
La farmacodinamia de la morfina en los pacientes quemados no se diferencia mayormente de la de otros pacientes, aunque sí hay una disminución del volumen de distribución, disminución del volumen del aclaramiento, y aumento de la vida media de eliminación, sin embargo, esto no tiene una importancia práctica ya que la morfina debe titularse de acuerdo al requerimiento de cada paciente.
Siempre evaluar el costo/beneficio del uso de opioides. Las eventuales reacciones adversas deben ser antagonizadas y no deben ser impedimento para permitirles a nuestros pacientes gozar del efecto analgésico potente que ellos tienen. Los opioides rara vez producen adicción cuando se usan para fines analgésicos (29) y las reacciones adversas son fácilmente manejables y con bajo riesgo vital. La depresión respiratoria, que también es infrecuente, se evita titulando según el alivio del dolor.
Al pasar a la vía oral, se recomienda privilegiar formas farmacéuticas de liberación sostenida y programar dosis de rescate para las crisis de dolor.
Tramadol
Lo debemos considerar en forma separada, ya que nuestra experiencia con este medicamento, que comenzó por
casualidad, nos ha mostrado que es de gran utilidad en el manejo del paciente quemado.
Tramadol es un analgésico de acción central relacionado estructuralmente con la codeína y la morfina. Se le describe una acción mixta: por un lado es agonista sobre el receptor
µ y en menor grado n y 6, por otro inhibe la recaptación de la serotonina y noradrenalina, neurotransmisores encargados de la modulación inhibitoria del dolor. Por tanto, al aumentar los niveles de serotonina y noradrenalina aumentan los sistemas encargados de la inhibición del dolor endógeno. Creemos que esto último ha sido de gran utilidad en nuestros pacientes quemados, que sabemos tienen disminuido su sistema inhibitorio de modulación endógena del dolor.
Los opioides, tanto débiles como potentes, pueden presentar reacciones adversas tales como náuseas, vómitos, hipotensión ortostática y sedación, pero que en nuestros pacientes quemados son poco frecuentes. En todo caso se debe estar atento y hacer profilaxis antiemética (ej. Metoclopramida o Domperidona 10 mg cada 8 horas), en especial al comienzo del tratamiento con opioides, y de la constipación con régimen y laxantes profilácticos, ajustados a la evolución del paciente.
Analgésicos no opioides Paracetamol (30, 34)
Analgésico para el manejo del dolor leve a moderado; potencia el efecto de los opioides y AINEs. Junto a tramadol de liberación sostenida, es útil para manejo del dolor de reposo. Actúa a nivel central y periférico. Precaución con el uso prolongado por su toxicidad y efectos acumulativos hepáticos. Dosis habituales en los pacientes quemados es de 3 a 4 gr diarios.
Dipirona (32)
Derivado pirozolónico, útil en el manejo del dolor leve a moderado; en dolores severos potencia el efecto de los opioides. Útil en dolor postoperatorio en etapa aguda, con baja incidencia de reacciones adversas.
AINEs
Analgésicos para el manejo del dolor leve a moderado; en dolores severos potencia el efecto de los opioides. Útil en dolor somático; no es efectivo en el dolor neuropático. Sabemos que los pacientes quemados tienen mayor riesgo de úlceras de stress y de hemorragia gastrointestinal y puede haber deterioro de la función renal. Por lo cual se aconseja no usar AINEs en la etapa de reanimación y aguda inicial en paciente críticos.
Pero sí podemos usarlos en los pacientes quemados no críticos, con un buen criterio clínico y precaución por la eventual aparición de reacciones adversas.
Ketamina (43)
Analgésico potente antagonista de los receptores NMDA. Usado en dosis altas en niños en relación con procedimientos tales como curaciones mayores. La principal desventaja son los fenómenos alucinatorios. En las últimas revisiones de evidencias clínicas de este fármaco, se concluye que es útil como analgésico, que disminuye la incidencia de náuseas y vómitos y que las reacciones adversas serían escasas, con disminución en el wind-up. Está pendiente la evaluación de dosis analgésicas menores en pacientes quemados.
Anestésicos locales
La aplicación de anestésicos tópicos generalmente es dolorosa, siendo algo menor la de sulfadiazina de plata con lidocaina (Platsul ®).
El uso de anestésicos locales tópicos es controversial ya que se puede producir toxicidad en pacientes con lesiones extensas de la epidermis.
Últimamente se ha utilizado algunos aceites naturales derivados de animales, entre los cuales destaca el Aceite de Emú, que se encuentra en etapa de estudio en nuestro grupo de trabajo.
Anestesia regional (41)
Es la forma más efectiva de supresión de la respuesta metabólica al dolor.
Idealmente usar técnicas continuas.
- Pero se debe realizar con precaución en los pacientes grandes quemados por la posibilidad de inmunosupresión, la presencia de coagulopatía y la eventual sepsis.
- Evaluar costo/beneficio
Extremidades superiores Vía interescalénica Vía supraclavicular Vía infraclavicular Vía axilar
Extremidades inferiores Epidural continua Vía femoral
En el reciente IV Congreso Chileno de Quemaduras, la Dra. Sylvia Chicago, anestesióloga de Coaniquem, acaba de presentar su experiencia en bloqueos regionales para manejo de dolor postoperatorio en niños quemados de cirugía ambulatoria, con muy excelentes resultados (54).
Tratamiento No Farmacológico
Recordemos que la máxima agresión física que puede sufrir un ser humano son las quemaduras. El individuo es atacado en forma tan brutal que su única esperanza son sus
semejantes. Los deseos vehementes por aferrarse a la vida, son un grito de auxilio que despiertan los sentimientos más nobles de quienes los rodeamos. Todos respondemos con el sacrificio que el caso requiere y ponemos a disposición del individuo angustiado una esperanza de vida (44). El dolor es una actividad perceptiva y como toda actividad perceptiva depende del grado de atención prestado a ella. Además el dolor, como resultado de un conjunto de actividades biológicas y fisiológicas, tiene su propia autorregulación natural. Dicho sistema de modulación nociceptiva, a cargo de sustancias como los opioides endógenos y monoaminas, como la serotonina, está a su vez en directa relación con el sustrato neuroquímico de las emociones. Por tanto, las emociones pueden favorecer o dificultar el sistema natural de regulación y modulación del dolor (45).
Los pacientes que sufren quemaduras tienen un grado elevado de ansiedad y una permanente atención en los estímulos generadores de dolor, lo que origina un mayor grado de percepción dolorosa. Las técnicas no farmacológicas contribuyen a disminuir la ansiedad, para así disminuir la atención en el dolor y favorecer los sistemas moduladores de autorregulación natural y con lo anterior potenciar el efecto de los analgésicos (46).
El tratamiento no farmacológico ha sido reportado como efectivo en reducir el dolor en los pacientes quemados (47), pero su racionalidad va a depender de la experiencia dolorosa que el paciente haya tenido; es por esto que se requiere un óptimo tratamiento farmacológico desde el comienzo.
El dolor en estos pacientes no sólo está en la quemadura de origen, sino también en los múltiples tratamientos médicos y de enfermería necesarios para su cicatrización. Para esto, las heridas deben ser aseadas, los apósitos cambiados y el tejido sano debe ser lesionado para realizar injertos. Por otro lado los pacientes deben ser cambiados de posición, realizar ejercicios y ser transportados, siendo todas estas acciones generadoras de dolor.
El método no farmacológico fundamental es la confianza del paciente en el grupo tratante, basado en la teoría del apego (48).
El Apego se considera como un sistema interno autogenerado e instintivo, que le permiten al individuo alcanzar metas para lograr sobrevivir. Este sistema posibilita que las conductas de apego (llanto, búsqueda de proximidad, de cariño, de analgesia, etc.) se organicen de manera flexible en torno a una figura o a un grupo vincular específico, que harán que el paciente tenga confianza en sí mismo, en el grupo tratante y en que sus necesidades serán satisfechas, en especial sus necesidades de analgesia (Fig. 9).
El apego del grupo tratante al paciente: nuestros pacientes quemados deben pasar mucho tiempo hospitalizados, donde es fundamental la buena relación del
paciente con el grupo interdisciplinario tratante. Debemos darle apoyo, confianza, seguridad y sobretodo cariño, que son fundamentales para sentirse confiados en que no permitiremos que sufran lo más temido, que es el dolor de sus quemaduras.
Dentro de los métodos utilizados para facilitar la satisfacción del apego, el grupo tratante debe utilizar técnicas psicológicas, tales como:
- Relajación mental y física: consiste en ejercicios de respiración dirigida, relajación muscular y musicoterapia.
- Distracción: se focaliza la atención en un estímulo diferente al dolor o a las emociones negativas que lo acompañan tales como la TV, nintendo, cine, realidad virtual (49, 50, 51).
- Terapia cognitiva: basada en el aumento de la autoestima del paciente, reemplazo de pensamientos negativos por positivos y la imaginería.
- Técnicas psicológicas: intervenciones cognitivas, intervenciones conductuales y aumento de la autoestima.
- Hipnoterapia
- Acupuntura
- Risoterapia
- Musicoterapia
- Realidad virtual
Conclusión
El dolor por quemadura es uno de los más dolorosos que puede presentar el ser humano. Es fundamental que este dolor sea bien tratado para favorecer la recuperación de sus lesiones agudas y para evitar que se complique con el dolor patológico que aumentará la incidencia de dolor crónico con todo la repercusión personal, social y laboral que esto tendrá en el paciente quemado cuando se haya recuperado de sus quemaduras.
La experiencia dolorosa que tengan nuestros pacientes depende de nosotros. Nos queda mucho por hacer.
Agradecimientos
Quiero agradecer a todas las personas que han hecho posible este estudio de dolor en los pacientes que sufren quemaduras y en especial:
- A todos nuestros pacientes quemados.
- A mi maravillosa familia.
- A todas las personas que atienden a los pacientes quemados del Hospital del Trabajador de Santiago.
- A todos los miembros de la Sociedad Chilena de Quemaduras que han motivado y estimulado el estudio del dolor en nuestros pacientes.
- A la Dra. Cristina Gastó, por su gran apoyo y claridad de visión en la comprensión del tema.
- Al Dr. Carlos González Azócar, anestesiólogo del Hospital del Trabajador de Santiago, por la transmisión de conocimientos del manejo de los pacientes quemados.
- Y al Dr. Edmundo Covarrubias, médico psiquiatra, por su gran aporte y experiencia en el manejo del dolor humano.
.png)
.png)
.png)
Conflicto de Intereses
Correspondencia
Dra. María Belén Larrea A. Anestesióloga
Médico Anestesista del Servicio de Cirugía Plástica y Quemados, Hospital del Trabajador de Santiago.
Secretaria, Comité Científico de la Sociedad Chilena de Quemaduras
Miembro de la Asociación Chilena para el Estudio del Dolor Dirección: Camino Buin Maipo 2815 Parcela 11- Buin, Chile.
Teléfono: (2) 6853218 Hospital del Trabajador (Servicio de Anestesia), 09-8648171
E-mail: belenlarrea2003@yahoo.com
Referencias Bibliográficas
1. Latajet, J. Choinere, M. Pain in Burns Patients. Burns 1995; 21(5): 344-348Sandip Pal. Adjuntive methods of Pain Control in Burns. Burns 1997; 23 (5):404-412
2. Abdi, S.Management of Pain After Burn Injury. Curr Opin Anaesth 2002;15(5):563- 567
3. Faucher, L. Modern pain Management in Burn Care. Pobl Gen Surg 2003;20(1):80- 87
4. Danilla, S. Mortality trends from burn injuries in Chile 1954-1999. Burns 2004;30:348- 356
5. Patterson, D. Pain Manegement. Burns 2004;30:A10-A15
6. Sandip, P. Cortiella, J. Adjuntive Methods of Pain Control in Burns. Burns 1997;23(5):404-412
7. Latarjet J. The Pain from Burns. Pathol Biol 2002;50:127-133
8. Codere J, Katz J. Contribution of central neuroplasticity to pathological pain: review of clinical and experimental evidence. Pain 1993;52:259-258
9. Pedersen, J. Ondersen, O. Hyperalgesia and Temporal Summation of Pain After Heat Injury in Man. Pain 1998;74:189-197
10. Loser, J. Melzack, R. The Lancet 1999;353:1607-1609
11. Benson, J. M.The Neurobiology of Pain. Lancet 1999;353:1610-15
12. Carr D., Goudas L. Acute Pain. The Lancet 1999;353:2051-58
13. Kidd, B. Mechanism of inflamatory pain. Br J Anaesth 2001;87:3-11
14. Nozaki-Toguchi, N. Pharmacology of Spinal Glutamatergic Receptors in Post-Thermal Injury-Evoked Tactile Allodynia and Thermal Hyperalgesia. Anesthesiol 2002; 96 (3): 617-626
15. Nozaki-Toguchi, N. Spinal and Peripheral mu Opioids and the Development of Secondary Tactile Allodynia After Thermal Injury.Anesth Analg 2002;94(4):968-974
16. Wright, C. Gouder, L. Hiperalgesia in Outpatients with Demal Injury: Qualtitative sensory Testing Versus a Novel Simple Technique. Pain Med 2005; 5:162-167
17. Clifford J., Mannion R. Neuropathic pain: aetiology, symptoms, mechanisms, and management. The Lancet 1999;1959-64
18. Choiniere, M. Pain and Paresthesia in patients with healed burns: an exploratory study J Pain Symptom Manage 1991,6:437-444
19. Malenfant, A. Prevalence and Characteristics of Chronic Sensory Problems in Burn. Pain 1996;67:493-500
20. Malenfant, A. Tactile, thermal and sensibility in burned patients with and without chronic pain and paresthesia problems. Pain1998;77:241-251
21. Dauber, A. Osgood, P. Chronic Persistent Pain after Severe Burns a Survey of 358 Burn Survivors. Pain Med 2002;3(1):6-17
22. Nedelec, B. Sensory perception and neuroanatomical structures in normal and grafted skin of burn survivors Burns 2005;31:817-830
23. Marks RD, Sachar EJ. Undertratment of medical inpatient with narcotic analgesic. Ann Intern Med 1973,78:178-81
24. Perry SW. Under medication for pain on a burns unit of narcotic usage in the treatment of pain JAMA1984;6:308-16
25. Schnurrer JA, Marvin JA, Evaluation of pediatric medications in burns. Burn Care Rehabil 1985;6:105-7
26. Choiniere M, Melzack R. Comparison of patient and nurses assessments of pain and medication efficacy in severe burn injuries. Pain 1990;40:143-52
27. Friedland LR, Pancioli AM. Pediatric emergency department analgesic practice. Pediatric Emerg Care 1997;13:103-6
28. Singer. J Burn Care Rehabil2002;26(6):361- 365
29. Weissman, DE., Haddox JD. Opioid Pseudos-addiction, an iatrogenic Sindrome. Pain 1989;36:363-366
30. The Cochrane Database of Sistematic Reviews. Single dose paracetamol, with and
without codeine, for postoperatative pain. 2005
31. The Cochrane Database of Sistematic Reviews. Tramadol for Neuropathic Pain. 2005
32. The Cochrane Database of Sistematic Reviews. Dipirona en dosis única para el dolor agudo postoperatorio. 2005
33. The Cochrane Database of Sistematic Reviews. Buprenorfina for the management of opioid withdrawal. 2005
34. Sinatra, R. Jahr, J. Efficacy and Safety of Single and Repeated Administration of 1 Gram Intravenous Acetaminophen Injection for Pain Management after Major Orthopedic Surgery
35. Marret, E. Kurdi, O. Effects of Nonsteroidal Antiinflamatory Drugs on Patient- Controlled analgesia Morphine Side effects. Anesth 2005;102:1249-60
36. Burkhard, G. The Effects of Remifentanil and Gabapentin on Hyperalgesia in a New Extended Inflamatory Skin pain Model in Healthy Volunteers. An Analg 2004;98:401- 407
37. Smita, P. Patient.Controled Analgesia with Fentanyl for Burn Dressing Changes Anesth Analg 2004;99:552-525
38. Coimbra, C. patient Controlled Sedation (PCA) with Propofol in Burn Patients during Non-Operative procedures. ASA Meeting Abstracts. A-380
39. Coimbra, C. Patient- controlled Sedation Using Propofol for Dressing Changes in Burn Patients: a Dose-Finding Study. Anesth Analg 2003;97(3):839-842
40. Lim, G. Evidence for a Long-Term influence on Morphine Tolerance After Previous morphine Exposure: Role of neuronal glucocorticoid Receptors.Pain 2005;114(1- 2):81-92
41. Katz, J. Postoperative Morphine Use and Hyperalgesia. Are Reduced by Preoperative but not Intraoperative Epidural Analgesia: Implications for Preemptive Analgesia and the prevention of Central Sensibitization. Anesthesiol 2003;98(6):1449-1460
42. Marcou, TA. The Median Effective Dose of tramadol and Morphine for postoperative Patients: a Study of Interactions. Anesth analg 2005;100(2):469-474
43. Bell, R. Perioperative Ketamine for acute postoperative pain: a quantative and qualitative systematic review (Cochrane review) Act Anaesthesiol Scan 2005;49:1405- 1428
44. Vallejo MA. Emociones y Dolor. Rev Soc Esp Dolor 2000; 7:3-5
45. Byers, J. Burn Patients´ Pain and Anxiety Experiences. J burn Care rehabil 2001; 22 (2): 144-149
46. Carrougher, G. Comparison of Patient Satisfaction and Self-Reports of Pain in Adult burn-injured Patients. J burn Care Rehabil 2003;24(4):1-8
47. Martín-Herz SP, Thurber CA. Psychological principles of burn wound pain in children: II Treatment applications. J Burn Care Rehabil 2000;21:458-472
48. María Eugenia Moneta. El Apego. Aspectos Clínicos y Psicobiológicos de la Madre- Hijo. Cuatro Vientos Editorial, Santiago de Chile, 2003.
49. Hoffman, H. Patterson, D. Use of Virtual Reality for Adjunctive Treatment of Adult Burn Pain During Physical Therapy: A Controlled Study. Clin J Pain 2000;16(3):244- 250
50. Hoffman, H. Patterson, D. Effectiveness of Virtual Reality- Based Pain Control With Multiple Treatments. Clin J Pain2001;17(3):229-235
51. Hoffman, H. Richards, T. Modulation of Thermal Pain-Related Brain Activity with Virtual Reality: Evidence from fMRI. Neuroreport 2004;15(8):1245-1248
52. Larrea, B. Prevalencia de dolor neuropático en los pacientes quemados en su etapa aguda; utilización del DN4. Libro de resúmenes de trabajos libres del IV Congreso Chileno de Quemaduras. Realizado 25-26 y 27 de mayo de 2006
53. Bouhassira, D. Comparison of pain syndromes associated with nervous or somatic lesions and development of a new Neuropathic pain diagnostic questionnaire (DN4). Pain 2005; 114: 29-36
54. Chicago, S. Manejo del dolor perioperatorio con bloqueos regionales en niños quemados sometidos a cirugía ambulatoria. Libro de resúmenes de trabajos libres del IV Congreso Chileno de Quemaduras. Realizado 25-26 y 27 de mayo de 2006
55. Paeile, C. Bilbeny, N. El Dolor. Tercera edición 2005. Editorial Mediterráneo






